Figure de l’accès à l’IVG, la gynécologue-obstétricienne Danielle Hassoun, ancienne responsable du centre d’IVG de l’hôpital de Saint-Denis, aujourd’hui retraitée, le suggérait : au cœur de la pandémie de Covid-19, avec ses confinements et sa déprime, « les gens ont moins baisé » (lire Profession Sage-Femme n° 270, avril 2021, p. 19). Longtemps attendues, les données de la Direction de la recherche, des études, de l’évaluation et des statistiques (Drees) sur l’IVG lui donnent raison. L’explosion d’avortements redoutée par certains n’a pas eu lieu. Bien au contraire, le nombre d’IVG a baissé de 4 % par rapport à 2019. La natalité ayant sensiblement diminué la même année, il y a bien eu moins de conceptions.
UNE BAISSE RELATIVE DES IVG
La baisse du taux d’IVG est beaucoup plus marquée en France métropolitaine, le taux de recours étant de 14,9 pour 1000 femmes âgées de 15 à 49 ans en 2020, contre 15,6 ‰ en 2019. En revanche, dans les départements et régions d’outre-mer, ce taux est stable. Au total, et selon les sources médico-administratives, 222 000 avortements ont été réalisés courant 2020. Mais la Drees nuance les variations. L’année 2019 avait en effet vu une hausse du nombre d’IVG. « Tant la hausse enregistrée en 2019 que la baisse enregistrée en 2020 sont sans doute un peu surestimées, du fait de changements intervenus dans les consignes de codage et des choix statistiques effectués pour limiter autant que possible l’impact de ces changements sur la chronique du nombre d’IVG sur les trois dernières années. Au final, on estime que l’ampleur de la baisse se situe entre 9000 et 11 000 IVG et que le nombre d’IVG en 2020 retrouve un niveau proche de celui observé en 2018 », écrit Annick Vilain, dans son analyse des chiffres pour la Drees.
IMPACT DES CONFINEMENTS
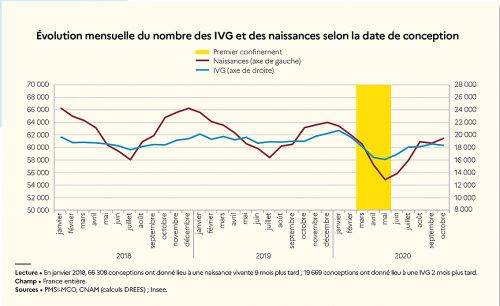
Particularité de l’année 2020, le nombre d’IVG, habituellement stable, a fluctué au cours des mois. Il y a eu moins de conceptions non désirées pendant le premier confinement. Le recours à l’IVG a en effet spécialement baissé en mai et juin, soit deux mois après le confinement de mars, alors qu’il était stable en mars et avril, en pleine restriction de mobilité. L’impact de ce premier confinement est d’ailleurs plus marqué sur la baisse du nombre d’IVG, comparée à la baisse des naissances enregistrée en novembre 2020, soit neuf mois après. Ce mouvement s’est accompagné d’un déplacement des interventions de l’hôpital vers le secteur libéral. La part des IVG médicamenteuses a ainsi continué son ascension entamée les années passées. Elle est passée de 31 % en 2000, à 68 % en 2019 et 72 % en 2020. Malgré certaines organisations locales particulières, où quelques établissements privés ont contribué au maintien des soins orthogéniques, globalement, le secteur privé s’est désengagé de ce type d’activité. Le nombre d’IVG instrumentales était en effet de 24 % en 2019 contre 3 % en 2020. Autre impact des confinements : si les taux ont baissé en 2020 dans toutes les tranches d’âge, la diminution est plus marquée pour les femmes âgées de 18 à 25 ans, même si les IVG restent les plus nombreuses pour la tranche de 20 à 29 ans. En parallèle, il n’y a pas eu davantage d’IVG tardives, forcément instrumentales, en 2020. En revanche, il reste difficile d’évaluer l’impact de l’extension du délai des IVG médicamenteuses en ville de 7 SA à 9 SA, du fait des modes d’enregistrement. Les variations géographiques sont quant à elles les mêmes que les années passées. Globalement, les femmes avortent davantage dans les départements et régions d’outre-mer, en Île-de-France et dans le sud de la métropole (Occitanie, Paca, Corse). La part des femmes réalisant leur IVG hors de leur département, estimée à près de 18 % en France métropolitaine, est restée stable. L’exode plus ou moins fantasmé des femmes en âge de procréer n’a donc pas modifié le paysage orthogénique français.
■ Géraldine Magnan
Pour en savoir plus : A. Villain et coll. « Interruptions volontaires de grossesse : une légère baisse du taux de recours en 2020 », Études et Résultats, septembre 2021


