Chaque année, la Drees mène l’enquête Aide sociale auprès des PMI, à partir d’un questionnaire construit à partir des missions de la PMI prévues par le Code de la santé publique. Les interventions qui sortent de ce cadre passent au travers des radars, comme les actions conjointes avec les centres médicosociaux. Toutefois, le tableau dressé par la Drees permet un état des lieux de ce service initié il y a 75 ans et maintes fois adapté depuis.
MOINS DE MÉDECINS
Fin 2019, 4800 centres physiques de consultation de PMI sont répertoriés en France métropolitaine, dans les départements et régions d’outre-mer (hors Mayotte). Leur nombre a diminué de 2 % depuis 2016 et de 6 % depuis 2012. Au total, ces 4800 centres de PMI emploient 12 300 professionnels, représentant 10 600 équivalents temps plein. Un chiffre global en légère baisse chaque année depuis 2010.
Les puéricultrices interviennent en premier lieu, représentant 43 % des équivalents temps plein fin 2019. Leurs effectifs ont augmenté de 1,1 % par an entre 2010 et 2017, se stabilisant depuis. Les puéricultrices sont secondées par des infirmières de PMI, qui représentent 14 % des ETP. Les médecins, qui comptent pour 16 % des ETP, sont la deuxième catégorie de professionnels la plus présente en PMI. Leurs effectifs ont nettement reculé depuis le début des années 2010. Avec une baisse annuelle moyenne de leurs effectifs de 5 %, bien plus marquée dans certains départements, leur nombre a diminué d’un quart en dix ans. En cause : le départ en retraite de nombreux praticiens, le manque d’attractivité de certains territoires et le manque d’attrait des rémunérations, comparées à d’autres modes d’exercice.
Les sages-femmes, elles, représentent 10 % des équivalents temps pleins de la PMI fin 2019, soit 1100 ETP. Leurs effectifs ont augmenté de 1,3 % en moyenne depuis 2010. Le Code de la santé publique prévoit 1 sage-femme à plein temps ou son équivalent pour 1500 enfants nés vivants au cours de l’année civile précédente. « Fin 2019, tous les départements respectent la norme prévue pour les ETP de sages-femmes », note la Drees.
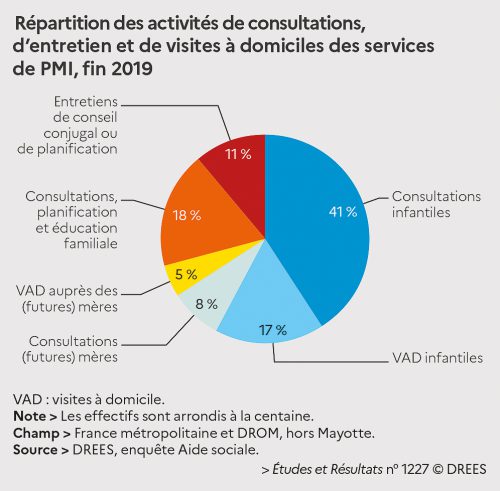
RECUL DE L’ACTIVITÉ
Étant donné ces baisses d’effectifs, l’étude constate sans surprise un recul des actions destinées aux enfants, des consultations et entretiens de planification familiale et des actions en direction des mères ou des futures mères en PMI entre 2016 et 2019. Les consultations individuelles dédiées aux enfants de moins de 6 ans demeurent la principale activité des centres de PMI, comptant pour 58 % de l’ensemble des actions. Viennent ensuite les consultations de planning familial, qui comptent pour 29 % de l’activité, et enfin les actions de protection maternelle représentent 13 % de l’activité. Les centres de PMI proposent en plus des actions collectives, elles aussi en recul globalement. L’étude relève cependant de fortes disparités entre les départements. Les constats chiffrés de Nadia Amrous, pour la Drees, s’arrêtent là, estimant que la baisse continue du nombre de naissances n’explique pas à elle seule le recul des activités de PMI. En juin 2019, le rapport de la députée de Seine-et-Marne Michelle Peyron faisait état d’une crise
majeure de la PMI, d’un recul de son financement en vingt ans et appelait à la refonder.
DES NORMES À REVOIR ?
Concernant les sages-femmes, si les normes d’effectif sont aujourd’hui respectées, il paraît pertinent de les réinterroger à l’aune des évolutions sociales et organisationnelles de ces dernières années. L’enquête de la Drees ne compte pas les nécessaires activités de coordination menées par les acteurs de la PMI : staffs médico-psychosociaux en maternité ou actions au sein de divers réseaux, chronophages. Par ailleurs, les actions des sages-femmes territoriales ciblent essentiellement la période prénatale aujourd’hui. Alors que la politique des 1000 premiers jours met l’accent sur la prévention des difficultés maternelles et parentales en post-partum, les sages-femmes de PMI pourraient avoir un rôle renforcé en postnatal. Il en va de même pour la prévention des violences faites aux femmes. Penser la place et le rôle des sages-femmes de PMI ne peut pas non plus être mené sans tenir compte des problématiques d’accès aux soins des femmes dans les territoires ruraux. Le récent rapport d’information de la délégation aux droits des femmes du Sénat, Femmes et ruralités : en finir avec les zones blanches de l’égalité, publié en octobre 2021, souligne bien que dans ces territoires, la désertification médicale touche particulièrement les gynécologues. Treize départements en sont totalement dépourvus. Et dans 77 départements sur 101, leur densité est inférieure à la moyenne nationale. La division par 3 du nombre de maternités en 40 ans accentue aussi les difficultés d’accès aux soins. Si le rapport note bien le « dynamisme du réseau des sages-femmes en milieu rural », il reste à y penser l’articulation entre les sages-femmes libérales et les territoriales.
■ Nour Richard-Guerroudj
Source : Drees. Protection maternelle et infantile (PMI) : un recul de l’activité et une forte baisse des effectifs de médecins entre 2016 et 2019. Études et Résultats n° 1227, mars 2022

